Regeneración de los tejidos periodontales destruidos
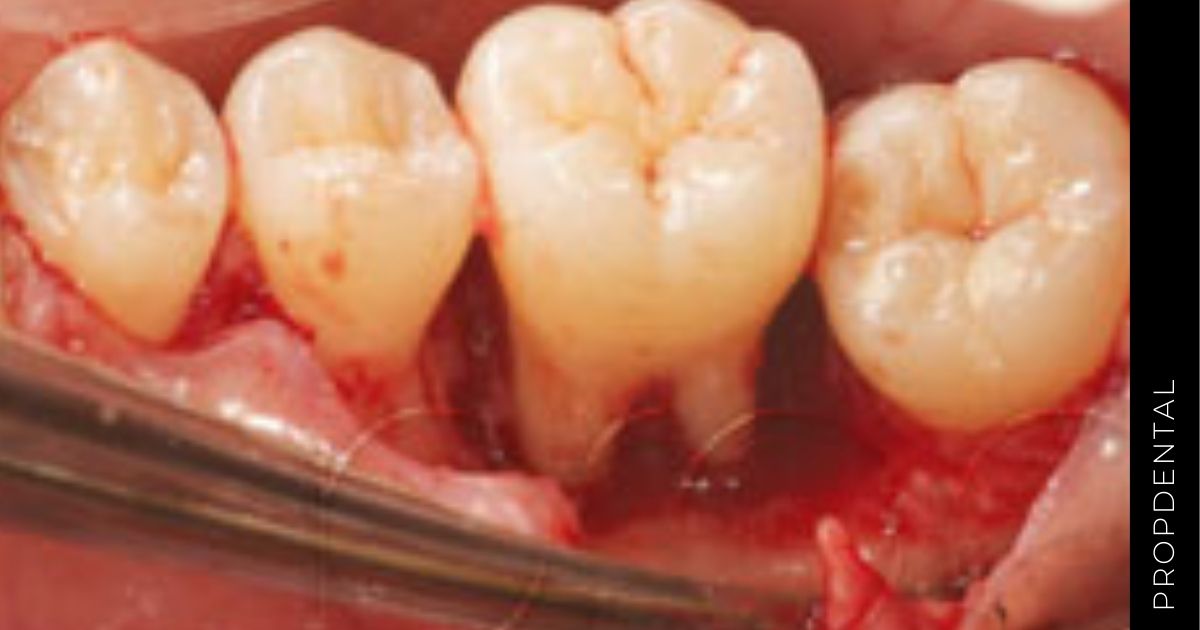
La reparación y la regeneración de los tejidos periodontales destruidos como consecuencia de la enfermedad periodontal son un reto para el tratamiento de la periodontitis, el cual ha ido desarrollando diferentes métodos para poder conseguir estos objetivos.
Caso clínico de regeneración tisular guiada en Propdental
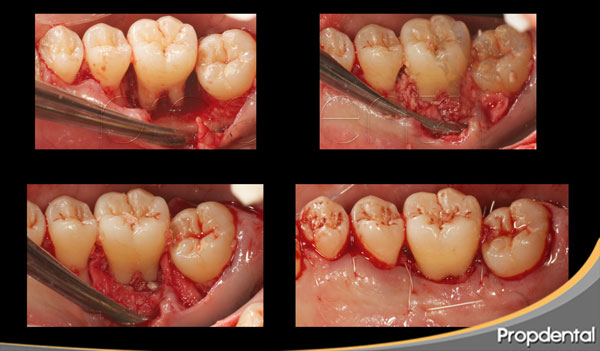
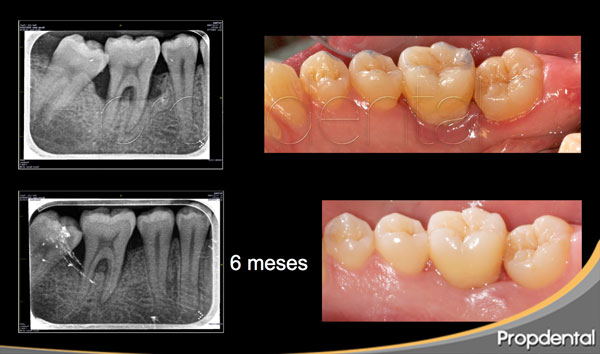
En las fotos observamos los resultados clínicos obtenidos por el periodoncista de clínicas Propdental en la técnica de regeneración tisular guiada. en las fotos clínicas y radiológicas de control a los 6 meses observamos como hemos ganado soporte óseo en el diente afectado por la destrucción periodontal.
Bases científicas
Existen numerosos reports acerca de los resultados clínicos obtenidos después de realizar diferentes procedimientos de nueva inserción (Ellegaard & Löe 1971; Carrazo 1976; Hiatt & Shallhorn 1973; Shallhorn & Hiatt 1972; Sepe 1978). La conclusión general de estos artículos es que los defectos de 3 paredes curan mejor que los de 2 paredes, y éstos mejor que los de 1 pared. Sin embargo, existen diferencias acerca de la cantidad de nueva inserción alcanzada.
Además, existen numerosos estudios llevados a cabo en animales de experimentación, en los cuales la estandarización de los defectos y los estudios histológicos han sido más fáciles de llevar a cabo. Pero, aunque estos estudios nos aporten cierta información acerca de la curación de las lesiones, no podemos extrapolar estos datos directamente al tratamiento de las lesiones en humanos.
Debido a la existencia de pocos estudios histológicos acerca del efecto de diferentes modalidades de tratamiento en las lesiones humanas, el objetivo de este estudio es documentar clínica e histológicamente el resultado del tratamiento con curetaje y alisado radicular solo, o con autoinjerto o aloinjerto, con o sin alisado radicular.
Material y métodos
– Muestra inicial: 25 dientes de 21 pacientes.
– Muestra final (debido a ciertas dificultades técnicas): 15 dientes de 14 pacientes (dientes anteriores y premolares que han de ser extraídos con defectos intraóseos de 1, 2 ó 3 paredes, o combinaciones).
– Se realiza una fotografía, una Rx con una sonda periodontal en el defecto y se registra la movilidad (0, +, 1, 2 o 3).
– Se realizan 2 pequeñas restauraciones en la corona del diente, en línea con el eje axial del defecto, para facilitar el procesamiento de las muestras una vez exodonciados los dientes.
– Una vez levantado el colgajo, el defecto se desbrida, se decortica y se hace una muesca en la base del mismo (punto de referencia para el estudio histológico de la muestra).
– Tratamientos realizados: 5 grupos de experimentación.
– 3 dientes: curetaje + alisado radicular.
– 3 dientes: autoinjerto sin alisado radicular (superficie radicular instrumentada, pero no alisada).
– 3 dientes: autoinjerto + alisado radicular.
-3 dientes: aloinjerto (FDBA) sin alisado radicular (superficie radicular instrumentada, pero no alisada).
– 3 dientes: aloinjerto (FDBA) + alisado radicular.
– El autoinjerto es obtenido de los tramos edéntulos o de la tuberosidad y el aloinjerto de la cresta ilíaca).
– Fue imposible llevar a cabo unos recalls regulares, por lo que muchos pacientes no hicieron el mantenimiento y tenían altos niveles de placa en la reevaluación. Por lo tanto, la HO de los pacientes no ha sido la ideal para lograr resultados satisfactorios a largo plazo.
– Desde los 6 a los 12 meses post-tratamiento, se realizan unas secciones en bloque para obtener el diente experimental junto con el hueso alveolar adyacente. Antes de tratar las muestras, se realizaron Rx de cada bloque.
Resultados
5 modalidades terapéuticas:
- Después de un intervalo de 12 meses todavía se observa histológicamente (a baja magnificación) el defecto intraóseo.
- Surco poco profundo.
- Extensión apical del epitelio de unión (de la base del surco a la parte más apical del defecto), disminuyendo gradualmente hacia una capa de células monocelulares.
- Se observa cierto infiltrado inflamatorio paralelo a la mitad coronal del epitelio de unión (predominantemente linfocitos).
- Aunque en estas muestras no se ha injertado hueso, en la parte apical del defecto se observa TC denso y pequeños islotes de tejido calcificado.
- No evidencia de formación de nuevo hueso ni nuevo cemento.
Autoinjerto (hueso cortical y esponjoso) sin alisado radicular:
- Histológicamente, se observa una bolsa residual moderada después de 12 meses.
- En la parte apical del defecto se observan chips de hueso desvitalizados, mientras que en la parte coronal, parecen exfoliarse. Los chips de hueso exfoliados están rodeados de células epiteliales, las cuales se continúan con el epitelio de la bolsa.
- La parte más apical del epitelio de unión se localiza a un nivel más apical de la base del defecto residual
- Se evidencia cierta formación de nuevo cemento.
Autoinjerto con alisado radicular:
- A los 12 meses se observa formación de nuevo hueso y nuevo cemento cerca de la parte más apical del defecto original.
- El defecto óseo esta rellenado por chips de hueso, la mayoría de ellos no vitales, como indican las lagunas vacías.
- Algunos chips de hueso cerca del margen gingival, presuntamente en proceso de exfoliación, están rodeados de proyecciones epiteliales.
- Epitelio de unión relativamente largo y estrecho; se extiende entre el hueso injertado y el diente, algo más coronal a la capa de nuevo cemento formada.
Aloinjerto sin alisado radicular:
- A los 6 meses se observa un surco más profundo; el epitelio del surco ha proliferado hacia el TC adyacente, el cual esta parcialmente envuelto por chips de hueso en la parte coronal.
- Proliferación del epitelio de unión, a través de la superficie radicular, al nivel apical del defecto residual.
- La mayor parte del relleno óseo del defecto son lagunas vacías, sin embargo, algunos de los chips de hueso no vitales parecen estar rodeados por nuevo hueso, el cual contiene osteocitos.
- La parte apical del defecto contiene una capa bien definida de nuevo cemento.
Aloinjerto con alisado radicular:
- A los 6 meses, permanece un surco profundo con chips de hueso exfoliándose.
- El epitelio de unión se extiende sólo a una distancia corta apical al defecto óseo residual.
- Se observa una capa bien definida de nuevo cemento en la parte apical del defecto.
- La parte apical del defecto esta rellena de numerosos chips de hueso, la mayoría de ellos con lagunas vacías, rodeados por un denso TC colágeno.
- Las fibras del TC entre el nuevo cemento y el nuevo hueso formados, no están orientadas correctamente.
Remoción de cemento en las raíces instrumentadas
– Se observa remoción de cemento en las raíces instrumentadas, independientemente si éstas se han alisado o no. Sin embargo, en las zonas instrumentadas y alisadas se observa mayor remoción de dentina vs aquellas zonas sólo instrumentadas.
– El epitelio de unión proliferó por debajo de la cresta alveolar en todos los grupos ocupando el 52-85% del espacio entre la cresta alveolar y la base del defecto original.
En términos generales, es decir, de las medidas histológicas del margen gingival hasta la base del defecto original:
– El surco o la bolsa ocupa el 21-48% de esta distancia.
– El epitelio de unión ocupa el 35-47% de esta distancia (la longitud media del epitelio de unión fue de 2,8 mm).
– El defecto óseo ocupa el 51-67% de esta distancia.
– La penetración del epitelio de unión apical al hueso injertado era mayor si la raíz no había sido alisada.
– Las zonas injertadas, especialmente en los dientes donde se había realizado el alisado radicular, tenían más depósitos de nuevo cemento y más relleno óseo (17-61% de relleno).
– En las zonas no injertadas no se produjo relleno óseo.
– Se observaban numerosos chips de hueso no vitales a punto de exfoliarse en las muestras donde se había injertado hueso. Estas espículas contenían sólo lagunas vacías y no estaban rodeadas ni de tejido osteoide ni de nuevo hueso. Las partículas más coronales, estaban rodeadas de proyecciones epiteliales que se extendían desde la superficie, lo que hace pensar que éstos chips estaban en proceso de exfoliación.
– Pocos casos y muy diferentes (1, 2 ó 3 paredes y combinaciones), por lo que es difícil comparar los resultados.
– En este estudio se observa que existe una exfoliación activa de espículas de hueso por lo menos durante 1 año post-tratamiento.
– Forum. (1975b), reportaron, en 3 casos tratados con autoinjertos, formación de nuevo hueso, cemento y fibras no orientadas correctamente en zonas donde se había formado un nuevo LPD. También observaron exfoliación de espículas de hueso, especialmente a las 6 semanas post-tratamiento.
– Dragoo & Sullivan (1973) observaron, entre 2 y 8 meses post-tratamiento, nueva formación de hueso, cemento y LPD en defectos tratados con injertos autógenos de cresta iliaca.
– Hiatt y cols (1978) observaron, en un total de 100 muestras, que en la mayoría de defectos tratados con injertos de hueso se tendía a formar nuevo cemento y nuevo hueso vs los no injertados. No observaron diferencias entre aloinjertos y autoinjertos.
– Ellegaard & Löe (1971), no observaron, a los 6 meses post-tratamiento, diferencias clínicas en la cantidad de nueva inserción entre el curetaje y el alisado radicular con o sin autoinjerto.
– Carrazo, Sznajder & Alonso (1976), observaron que los defectos de 1 y 2 paredes respondían mejor a la terapia si se colocaba autoinjertos vs si sólo se desbridaba.
– La discrepancia entre estudios puede deberse a:
1) como se ha definido el nivel de inserción.
2) los intervalos de mantenimientos post-tratamiento. La higiene oral deficiente contribuye a la infiltración de células inflamatorias y proliferación de las células epiteliales hacia los tejidos. Esto puede explicar la existencia de chips a punto de exfoliarse en las muestras.
Existe una tendencia del epitelio de unión a proliferar apicalmente entre el diente y los tejidos periodontales adyacentes, incluidos los chips de hueso injertados. La formación de un epitelio largo de unión no representa ningún problema en condiciones de salud, pero cuando existe inflamación, especialmente si la HO es deficiente e inadecuada, puede hacer pasar toxinas hacia el TC, creando defectos.
Autor
Autor del texto: Dr Dario Vieira Pereira
Licenciado en odontología. Se ha especializado con el Máster en Cirugía e implantología por la Universidad de Barcelona, y completó su formación con el Diploma de Estudios Avanzados en la Facultad de Odontología de la misma Universidad. Licenciado en Odontologia 1996-2001 Master de cirugía bucal e implantología bucofacial, Facultad de odontología, Universidad de Barcelona 2001-2004 Diploma de estudios avanzados del Doctorado con clasificación de excelente 2006.